


Le suicide est un grave problème de santé publique. Étant une des dix principales causes de mortalité au monde, le suicide fait d’ailleurs un million de victimes par année, ce qui équivaut à un mort à toutes les quarante secondes1.
Aussi, l’importance relative du suicide varie avec l’âge, tel que l’illustre la Figure 1 ci-bas. Chez les moins de 35 ans, il s’agit de la principale cause de mortalité. Par contre, avec l’âge, la proportion des décès attribuable au suicide diminue au fur et à mesure que l’incidence du cancer et des maladies cardiovasculaires augmentent.
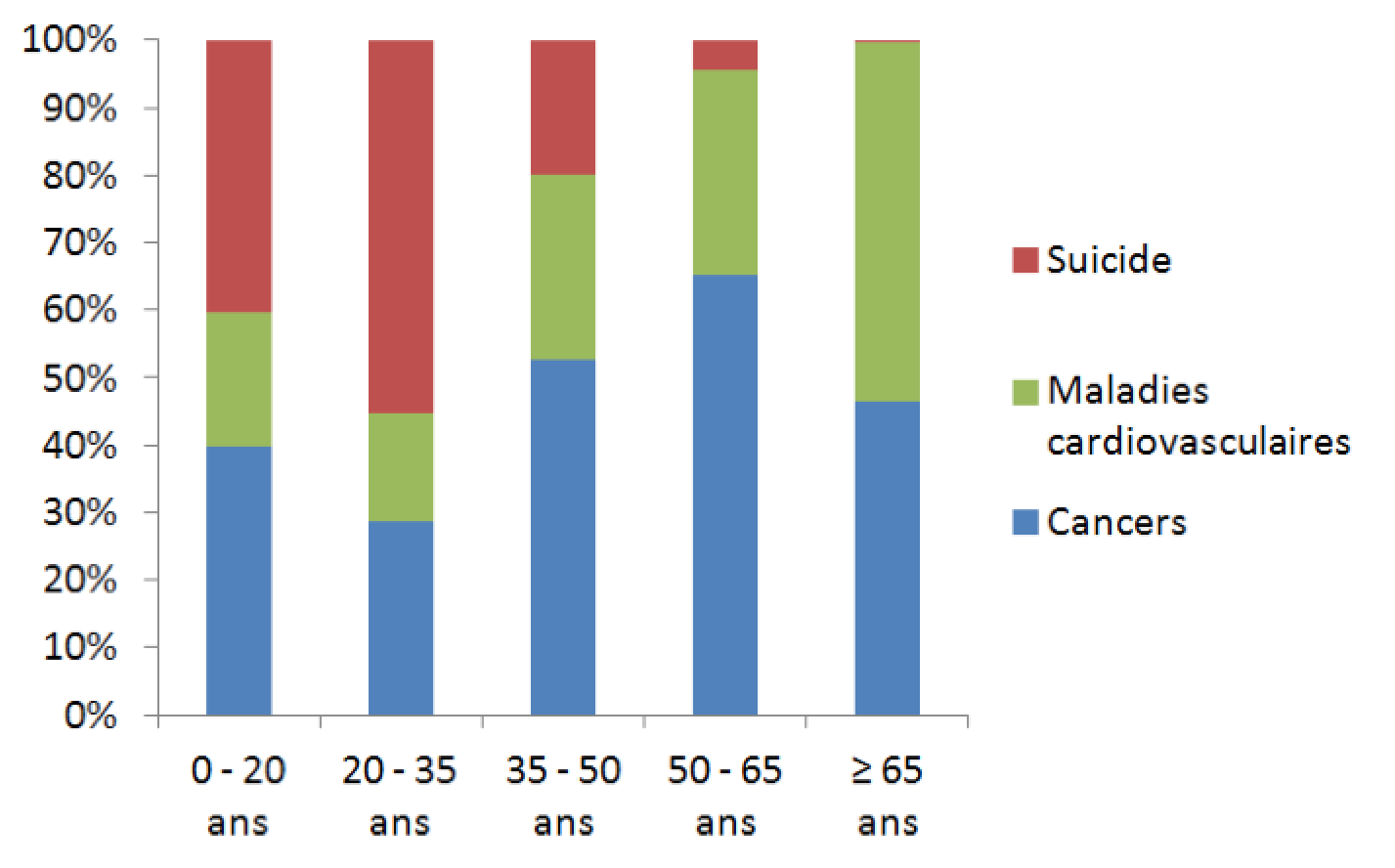
FIGURE 1 Comparaison des décès par suicide, par maladies cardiovasculaires et par cancers en fonction de l’âge10.
À l’échelle mondiale, les pays les plus touchés sont ceux d’Europe de l’Est, incluant notamment la Russie et la République Tchèque5. À l’inverse, les pays d’Amérique latine et les pays musulmans sont ceux avec les plus bas taux5. Pour sa part, le Canada a un rang intermédiaire avec une incidence de 11 décès par 100 000 habitants par année, ce qui le place à égalité avec les États-Unis2. Le Québec, quant-à-lui, fait figure de bon dernier à l’échelle nationale avec un taux de 14 décès par 100 000 habitants par année, un taux parmi les plus élevés au monde3.

FIGURE 2 Taux de suicide en fonction du pays5
En tant que médecin, une question que vous vous posez probablement est : quel rôle puis-je jouer dans la prévention du suicide ?
En fait, il a été démontré que 40 à 70 % des personnes qui se sont suicidées ont consulté un médecin dans le mois précédant le passage à l’acte1,7. Chez les jeunes, ce taux est de 20 à 34 %8,9. Il apparaît donc évident que les médecins de 1ère ligne ont un rôle clé dans la prévention du suicide. Le Guide de bonnes pratiques à l’intention des intervenants des centres de santé et de services sociaux fait d’ailleurs état des principaux rôles du médecin6.
Un premier rôle attribuable au médecin est d’être capable de repérer les personnes qui présentent un danger suicidaire. Une bonne connaissance des facteurs de risque ainsi que des outils de dépistage sont alors utiles (voir sections Comprendre/dépister).
Deuxièmement, un médecin se doit d’être capable d’évaluer la dangerosité de la situation. Pour ce faire, un outil inspiré de la loi P-38.001 est présenté dans la section Évaluer, sous l'onglet Estimer la dangerosité11.
Aussi, les médecins ont un rôle clé dans la gestion de la crise. Ils doivent entre autres être capables de « stabiliser » la crise. Les grands principes d’intervention, des questions clés ainsi qu’un algorithme de gestion de crise sont présentés dans la section section Intervenir.
Toujours dans le volet intervention, les problèmes de santé mentale sont un facteur de risque important pour le suicide. Des études scandinaves (en Suède) ont d’ailleurs démontré qu’une augmentation de 3,4 fois de l’utilisation des antidépresseurs permettait de diminuer de 19 % le taux de suicide sur 5 ans12. Il apparaît donc que le traitement de la dépression est un élément majeur pour la prévention du suicide, d’où l’utilité d’une section spéciale dans Évaluer présentant les critères diagnostics de dépression selon le DSM-V et une section dans Intervenir présentant les lignes de conduite à jour pour le traitement de la dépression.
Finalement, le dernier rôle du médecin est de s’assurer que le patient ait accès à un suivi étroit à sa sortie de l’hôpital ou de la clinique. En effet, référer le patient à la bonne ressource est un volet essentiel d’une bonne pratique. La section Orienter/Référer/Accompagner présente d’ailleurs ce que l’on entend par suivi étroit. Elle contient également un bottin avec la liste et le rôle des différentes institutions de chaque région du Québec !
Dans l’optique de rejoindre davantage les médecins, des étudiants en médecine de l’Université de Sherbrooke ont réalisé, en 2010, une étude sur les besoins des médecins en prévention du suicide13. Voici différentes recommandations qui en sont sorties :
La présente application a donc été conçue dans cette optique, dans le but avoué de combler les besoins des médecins en matière de prévention du suicide.
Par ailleurs, selon une étude faite en Californie en 2011, plus de 85 % des médecins utilisaient un téléphone intelligent, le plus populaire étant le iPhone (56 %)14. En outre, plus de 50 % des médecins affirmaient utiliser des applications pour les guider dans leur pratique14. Il apparaît donc que les applications pour téléphones intelligents sont bien appréciées des médecins.
Aussi, dans le cadre de la création de cette application, un sondage auprès des externes et des résidents de médecine de l’Université de Sherbrooke a été effectué afin d’avoir un aperçu des besoins locaux)15. Sur les 225 répondants, seulement 10,7 % affirmaient ne pas utiliser d’appareil électronique en pratique. De plus, 62,1 % utilisaient un iPhone, 19,6 %, un iPod Touch et 13,8 %, un iPad. La compatibilité des applications d’un de ces trois appareils à l’autre étant rarement problématique, une application pouvant être exploitée par le système iOS (système d’Apple) apparaissait donc idéale pour rejoindre un maximum de médecins.
Dans un autre ordre d’idées, cette grande utilisation des applications de téléphone intelligent par les médecins risque de s’accentuer dans les années à venir, considérant l’engouement dont fait preuve la future génération de médecins pour les nouvelles technologies. Cet engouement s’explique selon nous par les nombreux avantages importants de ces applications, dont notamment leur grande accessibilité, leur usage qui peut être tant à des fins éducatives que cliniques et le fait qu’elles peuvent être constamment mises à jour au fur et à mesure que les connaissances progressent.
Confronté à ces chiffres alarmants, le Québec a alors placé la prévention du suicide comme une de ses priorités. Dans cette optique, le ministère de la santé et des services sociaux (MSSS) a lancé plusieurs projets dans les dernières années, dont notamment la Stratégie québécoise d’action face au suicide : S’entraider pour la vie (1998)16, l’Évaluation de l’implantation de la Stratégie québécoise d’action face au suicide (2004)17, le Programme national de santé publique (2003-2012)18 et le Plan d’action en santé mentale (2005-2010)19.
Les résultats se sont rapidement montrés encourageants. En effet, alors qu’en 1999 on chiffrait à 1620 le nombre de décès par suicide au Québec, en 2008, ce nombre était désormais de 1103 décès3 !
Cependant, avec l’Analyse des besoins au regard de la prévention du suicide dans les centres de santé et de services sociaux faite par le Centre de santé et de services sociaux - Institut universitaire de gériatrie de Sherbrooke (CSSS-IUGS) en 2010 à la demande du MSSS, il est apparu évident qu’il y avait encore place à amélioration20. Deux guides, un à l’intention des intervenants des CSSS (Guide de bonnes pratiques à l’intention des intervenants des centres de santé et de services sociaux) ainsi qu’un à l’intention des gestionnaires (Guide de soutien au rehaussement des services à l’intention des gestionnaires des centres de santé et de services sociaux) furent alors élaborés dans le but de permettre, en combinaison avec différentes formations, l’acquisition de plusieurs compétences en prévention du suicide par les différents acteurs du réseau québécois de la santé 6,21. Cependant, un des problèmes demeurant en suspens était l’appropriation de ces guides par les médecins, ceux-ci étant plutôt pour les intervenants psychosociaux.
C’est à ce moment que des étudiants en médecine de l’Université de Sherbrooke ont réalisé une étude sur les besoins des médecins en prévention du suicide 13. C’est dans l’optique de répondre aux besoins mentionnés dans cette étude (voir ci-haut) que cette application a été élaborée, celle-ci facilitant selon nous l’appropriation des connaissances actuelles sur le suicide, le tout afin que les médecins actualisent leur rôle en prévention du suicide !
1Soubrier JP et al. La prévention du suicide : Indications pour les médecins généralistes. Genève : Organisation Mondiale de la Santé; 2001. 19 p.
2Les taux de mortalité normalisés selon l’âge, pour certaines causes de décès [Internet]. Canada : Statistiques Canada; 2010 [mis à jour le 31 mai 2012; cité le 07 juillet 2012]. Disponible à : http://www.statcan.gc.ca/tables-tableaux/sum-som/l02/cst01/health30a-fra.htm.
3Gagné M, Saint-Laurent D. Rapport : La mortalité par suicide au Québec : Tendance et données récentes – 1981 à 2007. Québec : Institut national de santé publique du Québec; 2010. 20 p.
4Boileau JC et al. Analyse des rapports de coroners des décès par suicide en Estrie : profils et recommandations. Québec : Centre de santé et de services sociaux – Institut universitaire de gériatrie de Sherbrooke; 2011 Jan. 61 p..
5Le suicide : Un problème de santé publique énorme mais évitable. Genève : Organisation Mondiale de la Santé; 2004 [mis à jour en septembre 2004; cité le 07 juillet 2012]. Disponible à: http://www.who.int/mediacentre/news/releases/ 2004/pr61/fr/index.html.
6Lane J et al. Prévention du suicide : Guide de bonnes pratiques en prévention du suicide à l’intention des intervenants des centres de santé et de services sociaux. Québec : Ministère de la Santé et des Services Sociaux et Centre de santé et de services sociaux – Institut universitaire de gériatrie de Sherbrooke; 2010. 93 p.
7Muzina DJ. What physician can do to prevent suicide. Cleve Clin J Med. 2004 Mar; 71(3):242-50.
8Vassilas CA, Morgan HG. General practioners’ contact with victims of suicide. BMJ. 1993; 307:300-1.
9Hawton K, Houston K, Shepperd R. Suicide in young people. Study of 174 cases, aged under 25 years, based on coroners’ and medical records. Br J Psychiatry. 1999 Sep; 175:271-6.
10Tableau 102-0551 - Décès et taux de mortalité, selon certains groupes de causes, le groupe d’âge et le sexe [Internet]. Canada : Statistiques Canada; 2010 [mis à jour le 31 mai 2012; cité le 07 juillet 2012]. Disponible à: http://www5.statcan.gc.ca/cansim/
11Marsolais G, Dutil B. Cahier de formation - Estimation de la dangerosité dans le cadre de la loi P-38.001, Québec: Agence de développement de réseaux locaux de services de santé et de services sociaux de Montréal (Canada); 2005. 35 p.
12Isacsson G. Suicide prevention – a medical breakthrough ? Acta Psychiatr Scand. 2000. 102(2):113-117.
13Demers MA et al. La prévention du suicide par les médecins : Analyse de besoins en date du 26 février 2010. Québec : Centre de santé et de services sociaux – Institut universitaire de gériatrie de Sherbrooke; 2010 Feb. 32 p.
14Franko OI, Tirrell TF. Smartphone App Use Among Medical Providers in ACGME Training Programs. J Med Syst.2011 Nov 4.
15Ben-Amor S et al. Prévention du suicide : une application iPhone destinée aux médecins. Québec : Centre de santé et de services sociaux – Institut universitaire de gériatrie de Sherbrooke; 2012 Jul. 37 p.
16Mercier G, Saint-Laurent D. Stratégie québécoise d’action face au suicide : S’entraider pour la vie. Québec : Ministère de la Santé et des Services Sociaux; 1998. 86 p.
17Potvin N. Évaluation de l’implantation de la Stratégie québécoise d’action face au suicide. Québec : Ministère de la Santé et des Services Sociaux; 2004 Apr. 109 p.
18Gauthier J, Langlois AM. Programme national de santé publique 2003-2012 Mise à jour 2008. Québec : Ministère de la Santé et des Services Sociaux; 2008. 101 p.
19Bouchard S et al. Plan d’action en santé mentale : La force des liens 2005-2010. Québec : Ministère de la Santé et des Services Sociaux; 2005. 97 p.
20Lane J et al. Analyse des besoins au regard de la prévention du suicide dans les centres de santé et de services sociaux. Québec : Ministère de la Santé et des Services Sociaux et Centre de santé et de services sociaux – Institut universitaire de gériatrie de Sherbrooke; 2010.
21Lane J et al. Prévention du suicide : Guide de soutien au rehaussement des services à l’intention des gestionnaires et des centres de santé et de services sociaux. Québec : Ministère de la Santé et des Services Sociaux et Centre de santé et de services sociaux – Institut universitaire de gériatrie de Sherbrooke; 2010. 74 p.